В настоящее время при раке печени шанс на полное выздоровление есть только в случае успешного оперативного лечения. Существует два варианта удаления опухоли: удаление части органа (частичная резекция печени, гепатэктомия) и пересадка (трансплантация) печени.
Трудность заключается в том, что в большинстве случаев общее состояние пациента не позволяет провести оперативное вмешательство.
Частичное удаление печени
В ходе частичного удаления (резекции) печени хирургическим путём удаляется опухоль и часть окружающей её здоровой ткани. Различают анатомическую и атипичную резекцию печени.
Анатомическая резекция подразумевает удаление правой или левой половины печени (гемигепатэктомия), причем граница удаляемого участка не совпадает с границами долей печени, а определяется в зависимости от его кровоснабжения.
В некоторых случаях нужно удалять до 85 % ткани печени, но, если оставшаяся часть органа здорова, то он может нормально функционировать.
Однако если оставшаяся ткань печени поражена циррозом, есть вероятность, что после операции она уже не будет справляться со своими функциями, и пациент может умереть вследствие отказа печени.
Атипичная резекция печени проводится, чтобы сохранить как можно больше ее ткани. Она заключается в том, что иссекается только сама опухоль с минимальным количеством окружающей её здоровой ткани. Эта операция может быть альтернативой для больных циррозом печени, тем не менее, если цирроз находится на прогрессирующей стадии, то она не принесёт желаемого эффекта и её проведение исключается.
Кроме того, цирроз печени зачастую приводит к развитию портальной гипертензии (повышенного давления в воротной вене). В этом случае проведение операции также связано с большим риском.
Резекция печени не исключает вероятность возникновения рецидива. Причиной могут стать микроскопические части опухоли, которые не были удалены в ходе операции. Кроме того, иногда в оставшейся части печени развивается новая опухоль.
Трансплантация печени
Пересадка печени (трансплантация) подразумевает полное удаление печени пациента и замену её здоровым донорским органом.
Этот метод лечения прежде всего рассматривается при циррозе печени с портальной гипертензией, так как трансплантация одновременно избавляет и от этого заболевания. Кроме того, пересадка печени показана пациентам с множественными мелкими очагами опухоли.
Обязательным условием для проведения трансплантации является хорошее общее состояние пациента и отсутствие сопутствующих заболеваний.
После пересадки печени пациент должен в течение долгого времени принимать специальные препараты для подавления активности иммунной системы, чтобы избежать отторжения трансплантата. При ослабленном иммунитете даже самое безобидное инфекционное заболевание может стать угрозой для жизни.
После трансплантации вероятность возникновения новой опухоли существует лишь с том случае, если в организме остались опухолевые клетки вне печени.
Если опухоль нельзя удалить, необходимо сдерживать её рост. В настоящее время существует много возможностей местного лечения опухолей печени, а так как злокачественные новообразования этого органа редко дают метастазы, это позволяет значительно продлить жизнь пациенту и улучшить её качество.
Цель местного лечения — остановить рост опухоли либо разрушить её. Для этого проводится либо склерозирование опухоли, либо остановка её кровоснабжения (эмболизация).
Печень снабжается кровью через две сосудистые системы: печеночную артерию и воротную вену. При этом в опухоль кровь практически всегда поступает по ветвям печеночной артерии. Эта особенность позволяет применять для разрушения опухоли трансартериальную химиоэмболизацию (TACE). Суть этого метода заключается в том, что артерии, по которым кровь поступает в опухоль, закупориваются, в результате чего раковые клетки погибают, а опухоль уменьшается.
В ходе трансартериальной химиоэмболизации через бедренную артерию под местной анестезией вплоть до сосуда, снабжающего опухоль, вводится тонкая трубочка (катетер). Затем в него впрыскивается смесь из нескольких медикаментов: средств, способствующих закупорке сосудов, контрастного вещества или цитостатических препаратов, уничтожающих раковые клетки. Таким образом, происходит двойное воздействие на опухоль: останавливается её кровоснабжение и разрушаются злокачественные клетки.
В ходе лечения может возникнуть ряд побочных эффектов, например, боли в верхней части брюшной полости, повышенная температура и тошнота. Эти симптомы хорошо поддаются лечению и обычно исчезают по окончании терапии.
Обязательным условием для проведения трансартериальной химиоэмболизации является проходимость как печеночной артерии, так и воротной вены. При нарушении проходимости воротной вены эта процедура не проводится, так как в противном случае кровоснабжение печени будет полностью остановлено, что приведёт к смерти пациента.
Одним из видов лечения при помощи теплового воздействия является радиочастотная термоабляция (РЧА). Она заключается в том, что в опухоль через кожу вводится специальный зонд, нагревание которого приводит к гибели раковых клеток.
РЧА проходит под контролем УЗИ или компьютерной томографии. Введение зонда абсолютно безболезненно, так как осуществляется под местным или общим обезболиванием. Сама процедура также не вызывает болевых ощущений, так как в печени нет нервных окончаний.
Аналогичной процедурой является микроволновая абляция (МВА).
Этот инновационный метод (Selective internal radiation therapy, SIRT) основан на введении мельчайших радиоактивных микросфер в опухолевые очаги печени. Они вводятся в организм через катетер в печёночную артерию, откуда частицы попадают в кровеносные сосуды, снабжающие опухоль. В результате происходит остановка кровоснабжения опухоли, а раковые клетки подвергаются радиоактивному облучению. В настоящее время эта терапия активно исследуется.
Лучевая терапия (радиотерапия) является одним из важнейших методов в лечении рака. Ионизирующее излучение воздействует на ядро клетки. Оно разрушает её генетическую информацию (ДНК), в результате чего клетка больше не может делиться. В то время как здоровые клетки в большинстве случаев восстанавливаются после таких изменений, раковые клетки не могут справиться с повреждениями, нанесёнными излучением, и поэтому погибают.
Особенность клеток печени состоит в том, что они не могут регенерироваться после облучения и погибают вместе с раковыми. Поэтому лучевая терапия при лечении опухолей печени применяется только для болеутоления, лечения метастазов и в рамках клинических исследований.
Если опухоль печени уже метастазировала, или же, если очаг расположен так, что проведение локального лечения затруднено, используется системная терапия, воздействующая на весь организм. Под ней подразумевают биологическую, антигормональную или химиотерапию.
Биологическая терапия
В последние годы для лечения рака печени применяют специальные молекулы, подавляющие рост опухолевых клеток (биотерапия). В настоящее время единственным официально разрешенным препаратом является сорафениб. Этот препарат рекомендуется только тем пациентам, чье состояние оценивается как стадия А по Чайлд-Пью.
Антигормональная терапия
Существуют так называемые гормонозависимые опухоли, которые «подпитываются» за счёт гормонов. Следовательно, если лишить раковые клетки «питания», опухоль уменьшается в размерах. Это можно сделать двумя способами: подавить выработку гормонов или блокировать рецепторы клеток, реагирующие на гормоны. Основным веществами, применяемыми при этом виде терапии, являются антагонисты соматостатина и антиэстрогены.
Эффективность этого метода при раке печени пока не доказана.
Химиотерапия
Зачастую в ходе операции не удаётся удалить все раковые клетки, например, когда некоторые из них через лимфатические и кровеносные сосуды успели попасть в другие части тела, или если раковая опухоль уже дала отдалённые метастазы. В этом случае назначается химиотерапия.
В ходе химиотерапии разрушаются быстро делящиеся клетки. Медикаменты (цитостатические средства), используемые для этого вида терапии, препятствуют их делению, таким образом предотвращая дальнейшее разрастание опухоли. Кровь распределяет медикаменты по всему организму (системная терапия). Но у этого метода есть недостаток — разрушаются и здоровые быстро делящиеся клетки. К ним относятся, например, клетки слизистых оболочек и волосяных луковиц.
Для лечения рака печени химиотерапия применяется очень редко. Она эффективна только для лечения редкого вида опухоли печени, фиброламеллярной карциномы, при условии отсутствия цирроза печени.
Новые подходы к лечению рака печени с помощью химиотерапии находятся в настоящее время в процессе разработки.
На поздних стадиях, когда состояние пациента оценивается как стадия C по Чайлд-Пью, применение лечения считается нецелесообразным, так как существующие методы терапии не дают положительных результатов и тяжело переносятся пациентами. В таком случае принимается совместное решение врача и пациента о дальнейших действиях, с учетом их преимуществ и недостатков.
Генная терапия
Цель генной терапии — встроить в опухолевые клетки такую генетическую информацию, которая приведёт к их гибели.
Например, в ДНК раковых клеток помещаются такие вещества, которые влияют на выработку определённых белков. Эти белки, в свою очередь, могут подавить рост раковой опухоли.
Кроме того, генная терапия подразумевает использование так называемых костимуляторов, благодаря которым иммунная система начинает активно бороться с опухолевыми клетками.
Вакцина против опухоли
Активация иммунной системы для борьбы против опухоли возможна также при помощи специальной вакцины. Данный метод существует только в рамках исследований и ещё не применялся для лечения людей.
Операция
При раке желчных протоков оперативное лечение — единственный шанс на полное выздоровление.
Зачастую опухоль расположена так, что требуется не только удаление самой опухоли, но и удаление значительной части печени. Поэтому оперирование рака желчных протоков — это, как правило, очень обширное вмешательство. Чтобы его перенести, пациент должен находиться в хорошем общем состоянии.
Хирургическое лечение имеет смысл только в том случае, если опухоль резектабельна, то есть если её с технической точки зрения можно полностью удалить. Поэтому на поздних стадиях и при наличии метастазов оперативное вмешательство нецелесообразно.
Иногда перед операцией необходимо выполнить дренирование желчных протоков или эмболизацию (закупорку) сосудов печени, снабжающих опухоль кровью. При местно распространённой опухоли желчных протоков в большинстве случаев требуется расширенная гемигепатэктомия, подразумевающая удаление шести из восьми сегментов печени. Оставшейся части печени обычно достаточно, чтобы этот орган нормально функционировал. Затем удаляется часть желчных протоков и желчный пузырь. Оставшийся желчный проток (правый или левый) соединяется с тонкой кишкой.
Иногда действительный размер опухоли можно оценить только в ходе операции. Поэтому в некоторых случаях, если хирург понимает, что опухоль слишком большая и полностью удалить её не удастся, операцию останавливают.
Дренирование и стентирование желчных протоков
Раковая опухоль желчных путей и желчного пузыря может привести к их закупорке, в результате чего возникает воспаление желчных протоков. Поэтому пациентам, страдающим от желтухи, необходимо восстановить отток желчи. Это требуется как перед оперативным вмешательством, так и в том случае, когда операция невозможна.
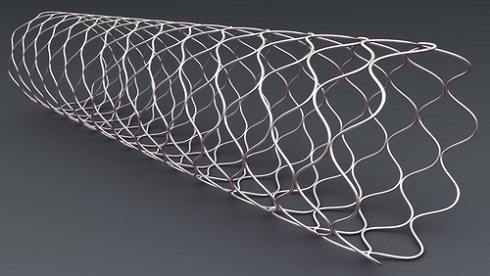
Дренирование обычно проводят в ходе эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) — в желчные протоки устанавливаются специальные трубочки (стенты). Стенты бывают пластиковыми — их необходимо заменять каждые три месяца, и металлическими — их заменять не требуется.
Иногда установки стента бывает недостаточно для восстановления нормального оттока желчи. В этом случае применяется дренирование наружным способом (через печень и кожу). Установка такого дренажа происходит под рентгеновским контролем.
После такого дренирования необходим постоянный контроль дренажной трубки. Ее закупорка очень быстро приводит к воспалению желчных протоков.
Фотодинамическая терапия
На ранних стадиях опухоли желчных протоков обычно относительно небольшого размера, однако в некоторых случаях их расположение не позволяет провести удаление оперативным путём. В этом случае применяется фотодинамическая терапия с использованием лазера.
Фотодинамическая терапия проводится в 2 этапа. На первом этапе, который длится один-два дня, пациенту в форме инъекции вводится специальное вещество (фотосенсибилизатор), которое накапливается в опухоли и делает её восприимчивой к лазерному излучению. На втором этапе в рамках эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) в желчный проток вводят эндоскоп с закреплённым на нём источником лазерного излучения, разрушающего раковые клетки. В здоровой ткани фотосенсибилизатор почти не накапливается, поэтому лазер её не повреждает или повреждает очень незначительно.
Побочным эффектом этого метода лечения является повышенная светочувствительность кожи в течение месяца после лечения.
Эффективность данного вида терапии также изучена не до конца.
Лучевая терапия
Лучевая терапия (радиотерапия) является одним из важнейших методов в лечении рака. Ионизирующее излучение воздействует на ядро клетки, разрушая её генетическую информацию (ДНК), в результате чего клетка больше не может делиться. В то время как здоровые клетки в большинстве случаев восстанавливаются после таких изменений, раковые клетки не могут справиться с повреждениями, нанесёнными излучением, и поэтому погибают. Излучение, используемое при лучевой терапии, аналогично рентгеновскому, но намного сильнее.
В некоторых случаях для симптоматического лечения рекомендуется местная брахитерапия, которая заключается в том, что облучение опухоли производится изнутри. Для этого при помощи гибкой трубки в область опухоли доставляется радиоактивный источник. Брахитерапия уменьшает риск закупорки желчных протоков и, следовательно, возникновения желтухи. Зачастую она проводится в сочетании с фотодинамической терапией.
В некоторых случаях брахитерапия применяется для лечения метастазов.
Химиотерапия
Для лечения рака желчных протоков химиотерапия применяется только в том случае, если опухоль невозможно удалить оперативным путём, а также, если желчные протоки проходимы. Тем самым замедляется рост новообразования и продлевается жизнь пациента.
В рамках клинических исследований химиотерапия применяется в сочетании с лучевой терапией, после чего проводится трансплантация печени.
Паллиативная терапия
Во многих случаях на поздних стадиях рак желчных протоков не поддаётся лечению. В этом случае применяется паллиативная терапия, задача которой заключается в повышении качества жизни больного.